炎症性腸疾患とは
私たちの体には免疫系という防御システムが備わっていて、ウイルスや細菌などの異物の存在を察知すると体内から追い出そうと活動します。このときに腫れや痛み、発熱などの反応が起こります。この反応のことを「炎症」と呼んでいます。
炎症は体にとって不可欠なものですが、過剰に起こると体を傷つけることになります。
炎症が腸管(小腸や大腸など)に起こる病気を「炎症性腸疾患」といいます。
腸内の炎症の原因が、細菌やウイルスの感染によるもの、薬剤の影響、虚血性大腸炎や腸結核など、はっきり判明しているのであれば特異的炎症性腸疾患と診断され、原因を取り除く治療が行われます。
一方、原因が特定できない腸内の炎症は非特異的炎症性腸疾患と診断され、潰瘍性大腸炎やクローン病などがこれに当たります。
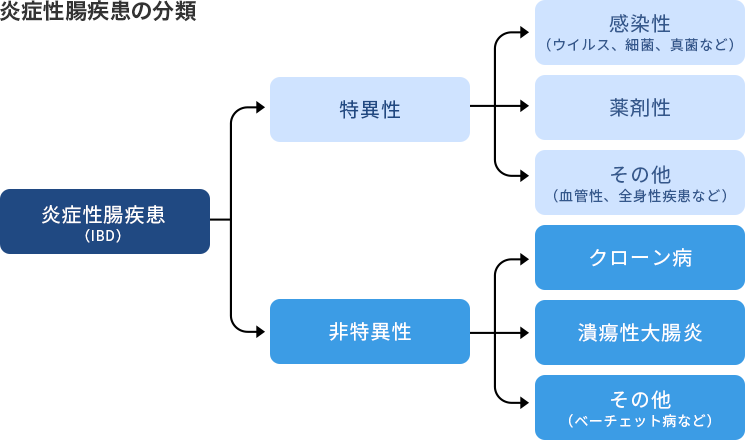
なお、炎症性腸疾患とは、一般的に潰瘍性大腸炎とクローン病の2疾患を指します。
潰瘍性大腸炎
大腸に炎症が起きることによって、大腸の粘膜が傷つき、ただれたり、はがれたりすることで、腹痛や頻回の下痢、血便などの症状が生じる大腸の病気です。
病気の原因は、先に述べたように体の免疫機構の異常と考えられており、その他に、遺伝的な要因に腸内細菌や食生活など様々な環境因子が重なって生じていると考えられています。
また、ストレスによって確実に症状を悪化させてしまうことが分かっています。
クローン病と共に、厚生労働省から「難病」に指定されています。
潰瘍性大腸炎において、腹痛や下痢、血便などの症状がある状態を「活動期」、治療により症状が治まった状態を「寛解期」と言いますが、この活動期と寛解期を繰り返すことがこの病気の特徴です。
そのため、治療により寛解期に入っても、再び大腸に炎症が生じる(再燃)ことから、再燃を予防するために長期にわたる治療が必要になります。
また、発症後、長期経過とともに大腸癌の危険性が高まることから、定期的な検査を受けることも非常に重要です。
患者数の推移と分布
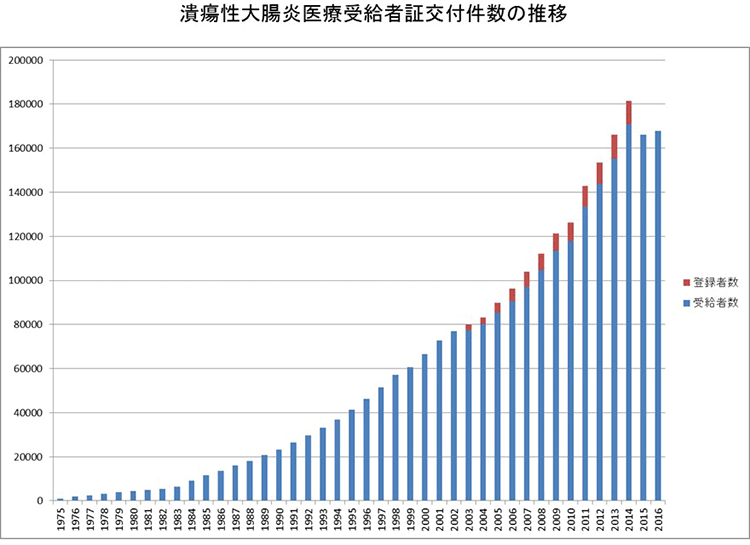
潰瘍性大腸炎は従来、欧米諸国に患者さんが集中し、わが国には患者数の少ない希少疾患と考えられていましたが、最近発病率の上昇と共に患者総数は急激に増加し、現在全国で約21万人の患者さんがいると考えられており、今後もこの増加傾向が持続すると予想されています。
患者数が急増した背景には、内視鏡による診断法が向上したことや、この疾患に対する認知度が向上したことも関係していると思われますが、食事を含む生活習慣の欧米化の影響も大きいと考えられています。
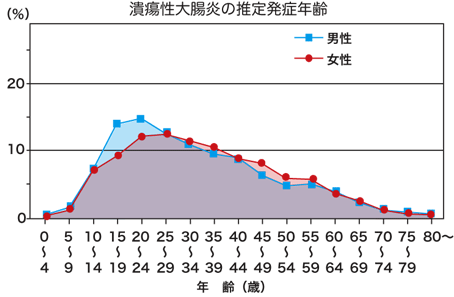
発症年齢のピークは男性で20~24歳、女性では25~29歳にみられますが、若年者から高齢者まで発症します。
男女比は1:1で性別に差はありません。
検査
潰瘍性大腸炎の診断には、他の病気がないかを確認して診断する「除外診断」が必要となるため、様々な検査を組み合わせます。
- 血液検査
- 炎症の程度や、貧血の有無、栄養状態などを確認します。
また、腸炎の合併を調べるために、サイトメガロウイルス抗体・抗原などの感染症関連の検査をすることもあります。 - 便培養
- 潰瘍性大腸炎と感染による腸炎との区別をつけるために、便の中に病原性のある菌(カンピロバクターやO-157など)の繁殖がないかを調べます。
- 大腸内視鏡(大腸カメラ)検査
- 潰瘍性大腸炎の可能性が考えられる場合は、大腸カメラ検査にて診断を確定させます。
大腸の粘膜を直接観察することで、炎症の程度や範囲を確認し、粘膜の一部を採取して顕微鏡で調べる生検を行います。
治療
- 5-アミノサリチル酸(5-ASA)経口製剤
- 潰瘍性大腸炎治療の基本となる薬です。大腸の粘膜に直接作用して炎症を抑えます。
多くの患者さんは、活動期の症状改善と、寛解維持を目的に服用しています。
ごく稀に発熱、嘔吐などのアレルギー反応が出ますが、他の薬剤に比べて副作用があまりないのも特徴です。 - 局所製剤
- 潰瘍性大腸炎では炎症の一番強い部位が肛門近くの直腸にあることが多いです。口から薬を飲んでも最も遠い場所に炎症があります。
このような場合は、肛門から炎症を抑える治療は非常に有効です。
炎症が起きている範囲に応じて使い分けをします。 - ステロイド経口剤
- 活動期に用いられます。炎症を起こしている免疫細胞を抑える作用があります。
長期に大量に使用すると副作用が問題となることから、効果が得られれば徐々に減量して投与を中止します。 - 免疫調節薬
- 炎症細胞の増殖を抑える薬です。非常にゆっくり効いてくる薬で1-2か月してから効果が出始めます。
必要量の個人差が大きく、また副作用を事前に調べながら使用する必要があります。
副作用として、骨髄抑制、肝機能障害、膵炎、脱毛などがあります。
それらのチェックのため、内服開始後しばらくは定期的な血液検査を行います。 - 血球成分除去療法
- GCAP
血液を腕の静脈から体外循環させて、特殊なフィルターに血液を通過させることにより、特定の血液成分(主に血球成分)を取り除いた後に、再び体内に戻します。
1回約60分の治療で、週に2回、計10回行います。副作用が少なく、比較的負担の少ない治療法です。- 生物学的製剤(抗TNF-α抗体製剤)
- 潰瘍性大腸炎の患者さんでは、TNF-αと呼ばれる炎症を引き起こす生体物質が体内で増えています。
このTNF-αの作用を抑えるのが抗TNF-α抗体製剤です。
症状や希望の投与法に合わせて使用します。
クローン病
消化管内であれば、どの部位でも炎症が起きる可能性がある疾患ですが、小腸や大腸によく現れます。
非特異的炎症性腸疾患のひとつでもあるので、原因は特定されてはいませんが、免疫機能に異常が起きることで発症するのではないかと考えられています。
主な症状は、腹痛、下痢、発熱、体重減少、全身倦怠感などで、10代後半から20代の方によく見られます。
さらに潰瘍がひどくなると腸に穴が開く、腸閉塞を起こすこともあります。
また同疾患は、慢性的に炎症を繰り返すので、治りにくいのも特徴です。
患者数の推移と分布
潰瘍性大腸炎と同様に近年急激に患者数は増加し、現在では約7万人に達していると言われています。
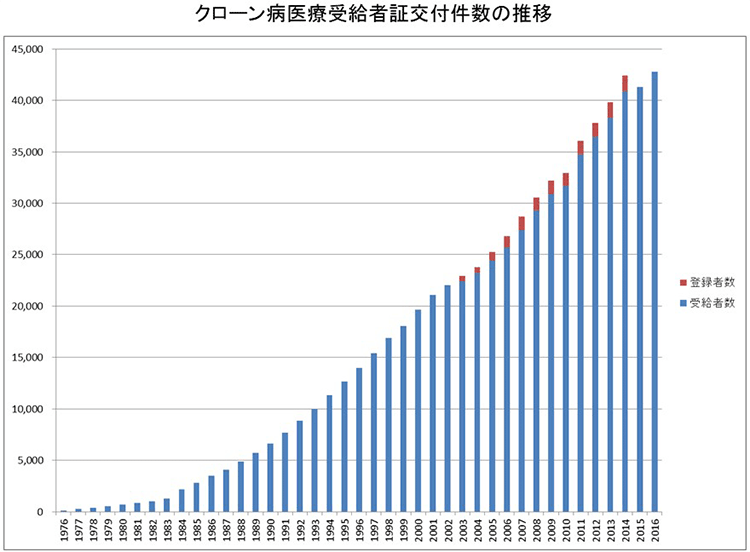
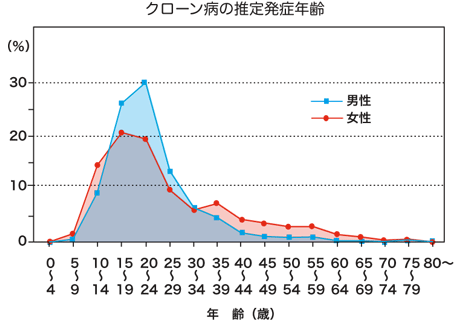
10歳代~20歳代の若年者に好発します。発症年齢は男性で20~24歳、女性で15~19歳が最も多くみられます。約2:1と男性に多くみられます。
世界的にみると、先進国に多く北米やヨーロッパで発症率が高く、衛生環境や食生活の影響が大きく、動物性脂肪、タンパク質の摂取量、生活水準が高いほどクローン病にかかりやすいと考えられています。
検査
おおむね潰瘍性大腸炎と同様の検査を行います。
小腸に病変がある場合は、小腸内視鏡検査、カプセル内視鏡検査、消化管造影検査やCT・MRI検査を行います。
治療
治療の目標は、寛解(病気の症状が、一時的あるいは継続的に軽減した状態)を維持し続けることです。
治療法は大きく分けて栄養療法と薬物療法に分けられます。
栄養療法は食事制限をし、脂肪を制限した栄養剤を服用することで腸管への負担や刺激を軽減します。
薬物療法は腸管の炎症を抑制することにより症状を改善させます。
軽症の場合は栄養療法と5-ASA製剤にて治療を行いますが、増悪した場合はステロイドや血球除去療法、生物学的製剤の投与を行います。
重症化した場合は入院して絶食・点滴が必要になります。
